Médula Ósea
¿Qué es la médula ósea?
La médula ósea (MO) es el tejido que se encuentra dentro de algunos huesos y es donde anidan las células madre, o progenitores hematopoyéticos (PPHH), generadoras de todas las células de la sangre (leucocitos, hematíes, plaquetas) y de diversas células de otros tejidos.
Lo que se extrae para la donación es la sangre medular, puesto que esta sangre es muy rica en células madre.
La médula ósea no tiene nada que ver con la médula espinal, que es un haz de nervios que recorre la columna vertebral.
Son, pues, las células madre sanguíneas las que necesita el paciente en caso de precisar un trasplante.
¿Qué son las células madre sanguíneas y para qué sirven?
Las células madre sanguíneas son capaces de producir todas las células de la sangre, que son imprescindibles para la vida y para el buen funcionamiento del sistema inmunológico. En concreto, producen:
- Los glóbulos blancos o leucocitos, encargados de la lucha contra las infecciones. Bajo esta denominación se incluyen distintos tipos celulares: las células mieloides (neutrófilos, monocitos, basófilos y eosinófilos) y las células linfoides (linfocitos T y linfocitos B).
- Los glóbulos rojos o hematíes, responsables del transporte de oxígeno a los tejidos y de llevar de vuelta el dióxido de carbono de los tejidos a los pulmones para su expulsión. Los hematíes dan a la sangre su color rojo característico.
- Las plaquetas o trombocitos, que colaboran en la coagulación de la sangre cuando se produce la rotura de un vaso sanguíneo.
¿Por qué es importante la donación de Médula Ósea?
Existen enfermedades donde hay una producción excesiva, insuficiente o anómala de un determinado tipo de células de la sangre derivadas de las células madre. En muchos de estos casos, el trasplante de células madre (tradicionalmente conocido como trasplante de médula y que en términos médicos se conoce como trasplante de progenitores hematopoyéticos o TPH) es la mejor opción terapéutica, ya que la curación tiene lugar al sustituir las células defectuosas por otras normales. Hay diferentes tipos de trasplante de progenitores, dependiendo de dónde se obtengan las células, y uno de ellos es el de médula ósea.
La donación de médula ósea supone un enorme regalo de vida para aquellas personas que necesitan un trasplante de este tipo, pues les permitirán superar enfermedades tan graves como leucemias o aplasias medulares.
Es el médico responsable del paciente quien indica la realización de un trasplante de progenitores hematopoyéticos en función de la enfermedad del paciente (no todas las enfermedades hematológicas o neoplásicas son subsidiarias de un trasplante) y del estado evolutivo en el que se encuentre (las enfermedades que se tratan con un trasplante se tienen que encontrar en una fase determinada para que este tenga mayores probabilidades de éxito).
¿Cómo pueden conseguirse las células madre?
Las células madre pueden obtenerse de la médula ósea (MO), de la sangre circulante, también llamada sangre periférica (SP), y de la sangre que contiene el cordón umbilical en el momento del parto (SCU). Por ello, y dependiendo de la fuente de obtención de las células madre, los trasplantes pueden ser de médula ósea, de sangre periférica, o de sangre de cordón. En la actualidad, cuando se habla de trasplantes de células madre sanguíneas, se emplea el término médico “trasplante de progenitores hematopoyéticos” (TPH), que engloba los tres tipos (MO, SCU, SP).
Donación de Médula Ósea
Guía informativa para el donante de Médula Ósea
¿Quién puede ser donante de médula ósea?
En términos generales, puede registrase como donante de médula ósea toda persona sana desde los 18 hasta los 40 años, siempre que no padezca ninguna enfermedad susceptible de ser trasmitida al receptor y que tampoco padezca ninguna enfermedad que pueda poner en peligro su vida por el hecho de la donación. Una vez registrado, un donante puede permanecer inscrito hasta una edad máxima de 60 años.
El rango limitado de edad se debe al objetivo de rejuvenecer y optimizar la composición de nuestro registro de donantes, ya que los donantes más jóvenes (menores de 40 años) son los más solicitados y con los que se obtienen mejores resultados clínicos en los pacientes que se trasplantan.
Existen una serie de circunstancias que contraindicarían la donación de una manera absoluta, si bien otras pueden considerarse contraindicaciones temporales.
a) Absolutas:La donación de médula ósea está formalmente contraindicada en personas con determinadas enfermedades. Por ello, antes de inscribirse en el Registro Español de Donantes de Médula Ósea, todo posible donante debe cerciorarse de no padecer alguna de las siguientes:
- Hipertensión arterial no controlada.
- Diabetes mellitus dependiente de insulina.
- Enfermedad cardiovascular, pulmonar, hepática, hematológica u otra patología que suponga un riesgo sobreañadido de complicaciones durante la donación.
- Enfermedad tumoral maligna, hematológica o autoinmune que suponga riesgo de transmisión para el receptor.
- Infección por virus de la hepatitis B o C, virus de la inmunodeficiencia humana (VIH) o por otros agentes potencialmente contagiosos.
- Algún factor de riesgo de SIDA (anticuerpos anti-VIH positivos, drogadicción por vía intravenosa, relaciones sexuales múltiples, ser pareja de uno de los anteriores, ser hemofílicos o pareja sexual de hemofílico, lesiones con material contaminado en el último año).
- Haber sido dado de baja definitiva como donante de sangre.
Además de las anteriores, la donación de médula ósea también está contraindicada en el caso de:
- Tener antecedentes de enfermedad inflamatoria ocular (iritis, episcleritis) o fibromialgia.
- Tener antecedentes o factores de riesgo de trombosis venosa profunda o embolismo pulmonar.
- Recibir tratamiento con litio.
- Tener recuentos de plaquetas inferiores a 150.000/ml
b) Contraindicaciones temporales:
- El embarazo. Tras el alumbramiento, y una vez concluida la lactancia, se puede ser donante.
- Los tratamientos anticoagulantes o antiagregantes (con aspirina, dipiridamol o similares), en función de la duración de los mismos.
Existen otros muchos procesos no incluidos en los anteriores listados que pueden dificultar la donación (obesidad mórbida, malformaciones del cuello o la columna vertebral, posibles alergias a los anestésicos y déficits enzimáticos familiares, entre otros). Por ello, es recomendable que todo candidato consulte su caso particular antes de inscribirse como donante, ya que algunas patologías contraindican la donación de médula ósea pero no la de sangre periférica, y viceversa.
Son, pues, las células madre sanguíneas las que necesita el paciente en caso de precisar un trasplante.
¿Qué implica hacerse donante de médula ósea?
El “hacerse donante de médula” inicialmente supone la inclusión como donante potencial en el REDMO (Registro Español de Donantes de Médula Ósea) que es el registro oficial de donantes de nuestro país. La decisión de hacerse donante debe estar sustentada por una información veraz y completa que se podrá recibir de diferentes fuentes (ONT, Fundación Josep Carreras-REDMO, las diferentes consejerías de Sanidad de las CCAA, asociaciones de pacientes…).
Tras un completo proceso informativo, será necesario rellenar un documento de inscripción en el registro, firmar un “consentimiento informado” para la inclusión en el REDMO, y se procederá a la obtención de una muestra de saliva o de sangre que se analizará para saber la compatibilidad del donante. (“tipaje” o HLA en términos médicos).
Una vez finalizado el proceso anterior, el REDMO pasará a incluir a esa persona como donante de médula ósea en su registro.
El hecho de ‘hacerse donante de médula ósea” conlleva un compromiso importante e implica que estamos dispuestos a donar médula para cualquier receptor compatible, bien de nuestro país o bien del extranjero, en el momento en el que un paciente necesite el trasplante y sea compatible con nosotros. La donación es para cualquier persona en el mundo que lo necesite.
Sólo cuando aparezca un paciente compatible, el REDMO se pondrá en contacto con el donante y, si no existe ninguna contraindicación, se continuará con el proceso para hacer efectiva la donación. Es en ese momento, cuando realmente se extrae la médula ósea o los progenitores de sangre periférica.
¿Cómo se localiza un donante de médula ósea?
Para que un trasplante de médula ósea se realice con éxito es preciso que exista compatibilidad suficiente entre el donante y el receptor.
En primer lugar, se estudia la compatibilidad entre los miembros de la familia del paciente, ya que las probabilidades de encontrar un donante adecuado entre los familiares directos del enfermo son más elevadas que entre los donantes no emparentados. Sin embargo, sólo en el 25% de los casos se encuentra un donante familiar compatible.
Si el paciente no dispone de un familiar compatible, el REDMO extiende la búsqueda de un donante compatible por todo el mundo, tanto a nivel nacional como internacional. Para ello, se pone en contacto con el Registro Mundial de Donantes de Médula Ósea (Bone Marrow Donors Worldwide, BMDW), que recoge la información de todos los donantes de médula ósea y de sangre de cordón umbilical que hay en el mundo, actualmente más de 39 millones de donantes de médula ósea, incluyendo las unidades de Sangre de Cordón Umbilical depositadas en los bancos de este tipo (datos actualizados en septiembre de 2021).
De esta forma, si existe un donante compatible en cualquier país, el REDMO lo encontrará esté donde esté.
Una vez que se ha localizado el donante, se extrae la médula en el hospital de referencia del donante y se traslada al hospital donde va a ser trasplantado el paciente que la necesita. Si el donante se encuentra fuera de España, se extrae la médula en el país donde vive el donante y se traslada a nuestro país para ser trasplantada.
La donación de médula ósea supone un enorme regalo de vida para aquellas personas que necesitan un trasplante de este tipo, pues les permitirán superar enfermedades tan graves como leucemias o aplasias medulares.
Es el médico responsable del paciente quien indica la realización de un trasplante de progenitores hematopoyéticos en función de la enfermedad del paciente (no todas las enfermedades hematológicas o neoplásicas son subsidiarias de un trasplante) y del estado evolutivo en el que se encuentre (las enfermedades que se tratan con un trasplante se tienen que encontrar en una fase determinada para que este tenga mayores probabilidades de éxito).
Pasos a seguir para hacerse donante de médula ósea
Todo aquel de desee inscribirse como donante de médula ósea, debe informase previamente sobre diversos aspectos de la donación.
Existe información disponible en las páginas web de la Organización Nacional de Trasplantes, donde usted se encuentra, así como en la página web de la Fundación Internacional Josep Carreras y REDMO y en la página web de la campaña nacional Un Match X Una Vida.
También se puede obtener información en las consejerías de Sanidad de las comunidades autónomas, así como en diversas asociaciones de pacientes y de donantes implicadas en el Plan Nacional de Médula Ósea.
Cada comunidad autónoma tiene unos centros de referencia de información a los que se deberá acudir para hacerse donante de médula, el listado completo de estos centros se encuentra a su disposición en este enlace.
Los centros de referencia se encargarán de informar directamente por teléfono o enviarle la documentación necesaria para que usted la lea detenidamente y comprenda todo lo referente a la donación.
Posteriormente podrá concertar una entrevista personal (en presencia física o telefónica) para ampliar la información sobre la donación, si lo cree necesario, y aclarar todas las dudas que pueda tener.
Además, deberá rellenar y firmar el documento de inscripción en el Registro Español de Donantes de Médula Ósea, hacer firmar el mismo documento a un testigo (familiar, amigo u otra persona presente en el momento de su firma), y permitir que le realicen un análisis de sangre para las pruebas de compatibilidad (no es preciso estar en ayunas). Algunas comunidades han optado por realizar el análisis o tipaje del donante mediante saliva, no siendo en estos casos necesaria la extracción sanguínea.
Es muy importante leer con detenimiento el documento de Consentimiento Informado (información completa sobre la donación en un documento escrito), así como el reverso del documento de inscripción en el Registro.
¿En qué consiste la donación de Médula Ósea?
La médula ósea se obtiene en un quirófano, en condiciones estériles, bajo anestesia general o epidural, mediante punciones repetidas de las crestas ilíacas posteriores (prominencias óseas de la parte posterior y superior de la cadera), y aspiración directa de la médula ósea.
Es un procedimiento que requiere ingreso hospitalario de 24-48h.
Previo a su realización, unos días antes de la donación, debe efectuarse:
- Una revisión médica completa en el centro donde vaya a hacerse la donación (el más próximo posible a su domicilio).
- Análisis de sangre, radiografías y un electrocardiograma para valorar si puede ser anestesiado sin riesgos.
- Una (o dos) extracciones de sangre, que le será devuelta en el momento de la donación (autotransfusión).
- Decidir con el médico si se empleará anestesia general o epidural. Ambos procedimientos serán controlados en todo momento por un anestesista experimentado.
Anestesia general: Aunque comporta más riesgos que la epidural, es la más empleada al ser más confortable para el donante. Se efectúa administrando un anestésico por vena que deja dormido y relajado durante la aspiración de la médula ósea. En la gran mayoría de casos, la anestesia transcurre sin incidencias destacables, pero pueden existir posibles efectos secundarios como:
- Reacciones alérgicas a alguno de los medicamentos empleados. Es una complicación excepcional, con una incidencia inferior a 1 por 50.000 anestesias.
- Molestias inespecíficas como sensación nauseosa, inestabilidad, molestias en la garganta o afonía en las horas que siguen a la aspiración; para su control se mantiene ingresado al donante durante al menos 24 horas.
Anestesia epidural: Se efectúa inyectando un anestésico en el espacio que queda entre dos vértebras de la zona lumbar, dejando insensible el cuerpo de cintura para abajo. Aunque excepcionales, este tipo de anestesia también comporta algunos posibles efectos secundarios como:
- Que el efecto de la anestesia se generalice o se dirija hacia arriba en lugar de hacia abajo, situaciones que obligan a realizar una anestesia general.
- No conseguir una correcta anestesia de la zona a puncionar, siendo preciso efectuar una anestesia general.
- Dolor de cabeza o de espalda en los días siguientes (controlable con analgésicos suaves).
Los riesgos y efectos secundarios de una aspiración de médula ósea son también excepcionales, siendo los más frecuentes:
- Dolor en las zonas de punción que cede con analgésicos suaves y desaparece en 24-48 horas. En muy pocas ocasiones el dolor puede prolongarse durante unos días o semanas, pero es una molestia absolutamente tolerable, que no limita o invalida la actividad diaria.
- Sensación de mareo, en especial al incorporarse, debido a un cierto grado de anemia, que se resuelve en pocos días.
- Infección de la herida de punción (rarísima).
Desde el punto de vista analítico, la donación de médula suele traducirse en una moderada disminución de la cifra de glóbulos rojos y de hemoglobina (anemia), que se corregirá en pocas semanas.
Donación de células madre a través de sangre periférica
Para efectuar este procedimiento, unos días previos a la donación se realizará la misma revisión médica, analítica y pruebas necesarias que en el caso de la donación de médula ósea, y se llevarán al cabo en el centro donde se hará la donación, el más próximo al domicilio del donante.
Así mismo, será preciso que el donante se someta a la administración de Factores de Crecimiento Hemopoyético por vía subcutánea (por lo general en el brazo, o en el abdomen). Deberá recibirlos cada 12 o 24 horas durante 4-5 días previos a la donación. Esta medicación hará que las células madre, que se encuentran ubicadas en la médula ósea, afloren a la circulación sanguínea, y posteriormente, a través de un proceso llamado aféresis, sean recogidas del donante.
El único efecto secundario relevante de la administración de estos factores de crecimiento hemopoyético es el dolor generalizado de huesos y músculos que el donante sufrirá, semejante a un proceso gripal. Dichos efectos pueden minimizarse con la ingesta de calmantes suaves.
Aunque se ha suscitado la posibilidad de que pudieran alterar la normal fabricación de la sangre a largo plazo, este efecto no ha podido ser demostrado a pesar del seguimiento intensivo de muchos donantes durante años.
El día de la donación se le colocará en una confortable camilla anatómica, se le pinchará una vena del brazo para obtener sangre, y se hará pasar la sangre a través de unas máquinas denominadas “separadores celulares”. Estas máquinas son unas centrífugas especiales que recogen las células madre y devuelven el resto de la sangre al donante a través de una vena del otro brazo. La duración del proceso oscila entre 3 y 4 horas, pudiéndose repetir al día siguiente si se precisan más células.
Los posibles efectos secundarios de la obtención de los progenitores son:
- Aparición de calambres y hormigueos transitorios, debido al empleo de citrato, sustancia necesaria para que la sangre circule sin coagularse por el interior de los separadores celulares.
- Una disminución de la cifra de plaquetas y de glóbulos blancos que no produce síntomas y que se recupera en 1 ó 2 semanas.
El 5% de los donantes no dispone de venas de suficiente tamaño para poder realizar este procedimiento. Esta circunstancia puede ser prevista con antelación y permite al donante decidir si acepta la colocación de un catéter venoso central o prefiere realizar una donación de medula ósea. Con todo, en ocasiones puede suscitarse este problema en el mismo momento de la donación. La colocación de un catéter central comporta cierto riesgo, ya que es necesario pinchar una vena del cuello, clavícula o ingle. La complicación más frecuente es un hematoma en la zona de la punción, pero en el 1% de los casos pueden producirse complicaciones más severas. Por ello, se evita su colocación siempre que sea posible.
La donación de células madre por sangre periférica se realiza habitualmente de forma ambulatoria, tan sólo en el caso de precisar la colocación de un catéter central puede plantearse un ingreso hospitalario para un mayor confort del donante.
Todo donante debe de saber que existe la posibilidad de que al cabo de unas semanas o meses de la donación, se le solicite una segunda donación para el mismo paciente por haberse producido complicaciones en su evolución. Si acepta realizarla, lo más frecuente es que se soliciten progenitores de sangre periférica.
La decisión de emplear médula ósea o sangre periférica depende exclusivamente de las necesidades del paciente que recibirá el trasplante, ya que, en determinadas enfermedades y situaciones clínicas, es preferible una u otra. No obstante, la decisión final de la donación la tiene el donante.
¿Es gratuita la donación de Médula Ósea?
Por Ley, la donación de médula ósea es libre, voluntaria, confidencial, anónima y gratuita.
La donación se realiza para cualquier paciente del mundo que lo necesite y no se recibirá compensación económica alguna por la misma.
¿Qué coste tiene para el sistema sanitario la búsqueda del donante y la realización del trasplante de médula ósea?
Todos los gastos que se deriven de las búsquedas nacionales o internacionales y del trasplante en sí, son cubiertos por el Sistema Nacional de Salud, que se financia a través de los impuestos de todos los ciudadanos que viven en nuestro país.
Cuando en España se realiza un trasplante de médula de un donante inscrito en un registro internacional, los costes son asumidos por nuestro SNS. Han de abonarse al país de origen del donante, los gastos de la extracción de la médula, la conservación y el transporte, según las tarifas establecidas internacionalmente.
¿Existen alternativas al trasplante de médula ósea?
Como fuente de células para el trasplante, además de la médula ósea y de la sangre periférica (que se obtienen de los donantes), tenemos la opción de la sangre del cordón umbilical (SCU), que se extrae del mismo tras el parto. La SCU es una fuente más de células madre sanguíneas para el trasplante, que tiene las ventajas de necesitar una menor compatibilidad y de encontrarse almacenada con una disponibilidad mayor que la de los donantes.
Estas ventajas llevaron a nuestro país a poner en marcha en 2008 un Plan Nacional de Sangre de Cordón Umbilical, que ha permitido almacenar –a enero de 2021- cerca de 65.000 unidades de alta calidad (tienen una gran cantidad de células madre sanguíneas pluripotenciales) en bancos públicos.
La cantidad y calidad de las unidades de Sangre de Cordón Umbilical españolas beneficia cada año a un buen número de pacientes tanto españoles como extranjeros.
Enlaces:
- ENLACE A LA GUÍA DE PROMOCIÓN DE LA DONACIÓN
- UN MATCH X UNA VIDA
Donación de Sangre de Cordón Umbilical
¿Qué es la sangre del cordón umbilical y para qué sirve?
Hace años que se descubrió que la sangre del cordón umbilical contiene las llamadas “células madre sanguíneas”, especializadas en la renovación de todas las células de la sangre (glóbulos rojos, glóbulos blancos y plaquetas). En la década de los 90 comenzaron a realizarse trasplantes de células madre procedentes de la sangre de cordón umbilical (SCU), a pacientes cuya médula ósea estaba enferma, verificándose que se obtenían claros éxitos terapéuticos.
De hecho, en la actualidad la principal utilidad de la sangre de cordón umbilical (SCU) son los trasplantes, que pueden indicarse en enfermos que padecen determinadas enfermedades congénitas o adquiridas de la médula ósea, tales como las leucemias agudas o crónicas, etc.
Hoy en día se realizan trasplantes con SCU, médula ósea (MO) o Sangre Periférica (SP) procedente de un donante. Si bien hasta hace unos años se utilizaba de manera exclusiva la MO en la realización de este tipo trasplantes, tras incorporarse las otras dos fuentes de células madre (SCU y SP de donante), hablamos en general de “trasplantes de progenitores hematopoyéticos”. Para el trasplante de niños o en casos urgentes de adultos, la SCU es la fuente mayormente empleada, incluso preferible a la médula ósea completa. Las complicaciones como la enfermedad de injerto contra huésped (EICH) son menores, y la supervivencia global puede ser mayor.
No obstante, cuando se indica un trasplante de progenitores hematopoyéticos se realiza la búsqueda tanto de donantes de MO/SP, como de SCU entre todas las unidades almacenadas.
La sangre de cordón umbilical normalmente se desechaba tras el nacimiento del bebé, pero desde que se abrió la posibilidad de su empleo para trasplante, comenzaron a guardarse las unidades y así fueron creándose los bancos públicos de SCU en todo el mundo.
La donación altruista y pública de SCU implica que todos los cordones almacenados en estos bancos quedan disponibles para ser utilizados en el trasplante de cualquier enfermo compatible que lo necesite.
Asimismo, actualmente se está investigando (siempre con el consentimiento de la madre donante) con aquellas células de SCU que no son útiles para el trasplante y, en un futuro, estas investigaciones podrían tener repercusiones en el tratamiento de enfermedades no hematológicas.
En España existen siete Bancos de SCU públicos y desde la aprobación del RD 1301/2006 actualmente sustituido por el RD Ley 9/2014, hay Bancos de SCU privados que almacenan las unidades de SCU para eventual uso autólogo.
En nuestro país, el Registro Español de Donantes de Médula Ósea (REDMO) realiza las búsquedas tanto de donantes de médula como de unidades de sangre de cordón. La Organización Nacional de Trasplantes coordina en colaboración con el REDMO y con los bancos de SCU la obtención y distribución de MO de los donantes y de las unidades de SCU de los bancos.
¿Quién puede ser donante de sangre de cordón umbilical?
Puede ser donante de sangre de cordón cualquier embarazada sana mayor de 18 años, con un embarazo normal (no patológico) y un parto que transcurra sin complicaciones.
¿Cómo hacerse donante de sangre de cordón umbilical?
Cuando una embarazada desea ser donante de sangre de cordón umbilical debe dirigirse a uno de los Bancos de Sangre de Cordón existentes en España o a una de las maternidades autorizadas. En cualquier caso, y ante la duda, consulte a su ginecólogo sobre este aspecto.
Previamente a la donación se le deberá informar sobre el proceso y firmará, en el caso de estar de acuerdo, un Consentimiento Informado.
Para la donación de la sangre de cordón umbilical resulta imprescindible realizar lo siguiente:
- Una historia clínica detallada de la madre acerca de las posibles enfermedades infecciosas, hematológicas o de cualquier otro tipo que contraindiquen el empleo de la sangre de cordón.
- La realización a la madre en el momento del parto de un análisis de sangre para descartar cualquier proceso infeccioso que pudiera ser transmisible a la sangre del cordón, en especial, los test de la hepatitis B y C, VIH y sífilis, entre otros.
- Un examen clínico de su bebé al nacimiento y, opcionalmente, a los 3 meses realizado por un pediatra.
Cualquier resultado patológico que resulte en los estudios realizados con motivo de la donación de la sangre de cordón será comunicado a la madre por el médico responsable.
La sangre del cordón umbilical será criopreservada y eventualmente empleada para la realización de un trasplante a cualquier paciente anónimo del mundo que lo precise, sin otra preferencia que la mejor compatibilidad posible.
No se entregará ninguna compensación económica ni de ningún otro tipo por la donación de la sangre de cordón umbilical.
¿Cómo se realiza la extracción de la sangre del cordón umbilical?
La recolección de la sangre del cordón se realizará en el momento del parto. Tras el nacimiento del niño y después de la sección del cordón umbilical se realiza una simple punción del cordón umbilical mientras que la placenta está todavía en el útero, y se recolecta la sangre contenida en el cordón en una bolsa específica para ello.
La extracción de SCU es totalmente inocua tanto para la madre como para el bebé, pero no estará indicada cuando se presenten complicaciones en el parto que alteren la salud materna y/o fetal y dicha extracción pueda interferir en la atención adecuada a la madre o al recién nacido.
¿Tiene alguna utilidad el almacenamiento de la sangre de cordón umbilical para uso autólogo (es decir, almacenarlo para el eventual uso en el propio niño)?
Múltiples expertos en el ámbito de la medicina y especialmente en el del trasplante de progenitores hematopoyéticos se han expresado en contra del almacenamiento autólogo de la SCU por la poca utilidad reconocida que tiene. Además, existen resoluciones de la Comisión Nacional de Trasplante de nuestro país y de la propia Comisión Europea y del Consejo de Europa expresando su oposición o cuanto menos sus grandes dudas ante estos bancos que guardan de forma autóloga la sangre del cordón umbilical.
Hay que tener presente que no todas las unidades de SCU que se extraen son válidas o aptas para trasplante. En torno a un 20% de las unidades no presentan celularidad adecuada (que es el número de células que la unidad debe tener para considerarlas aptas para trasplante). Hay que añadir otro porcentaje de unidades que se descartan por contaminación o deterioro en su traslado, ascendiendo hasta un 40% las unidades que no son finalmente utilizables tras su extracción, pues no llegan a cumplir los estándares de calidad que se requieren para ser utilizadas en trasplantes.
Por otra parte y lo más importante, las probabilidades de que una unidad de SCU almacenada de forma autóloga sea utilizada finalmente por el propio niño son extremadamente bajas. El motivo es que la práctica totalidad de las indicaciones de trasplante en la infancia se deben a enfermedades que tienen una base genética o congénita y, por lo tanto, pueden estar presentes en las células del cordón. Es más, una vez hecho el diagnóstico de enfermedad, la unidad de SCU se descartaría para el eventual trasplante del niño o de cualquier otro paciente.
Hasta el momento solo se han publicado en el mundo 9 casos de trasplante de estos cordones (siempre en enfermedades adquiridas, no congénitas) frente a los más de 20.000 trasplantes efectuados en el mundo. En el caso de que uno de estos niños de los que se ha guardado el cordón tuviera necesidad de un trasplante por leucemia o enfermedad congénita, tendría que recurrir a un cordón de un banco público.
Siempre que haya indicación médica establecida por un especialista de guardar el cordón para algún otro miembro de la familia con determinada enfermedad (donación dirigida), ésta se podrá hacer en un banco público con las mismas garantías que cuando la donación se hace para terceras personas, pero almacenándola para su propia familia.
Por todo lo anterior, la Organización Nacional de Trasplantes desaconseja el almacenamiento de SCU en bancos autólogos y recomienda la donación pública, con verdadera utilidad demostrada mediante evidencia científica.
En España, si alguien necesita un trasplante de progenitores hematopoyéticos, el REDMO (Registro Español de Donante de Médula Ósea) se encarga de realizar la búsqueda de un donante de médula ósea/sangre periférica o sangre de cordón umbilical adecuada, tanto a nivel nacional como internacional, ofreciendo las mismas posibilidades que si esta búsqueda se inicia desde Estados Unidos o cualquier otro país europeo.
¿Puedo guardar la sangre del cordón de mi hijo para uso autólogo (es decir para almacenarlo para el eventual uso en el propio niño)?
El RD Ley 9/2014 reconoce la capacidad de los padres de poder guardar la sangre de cordón umbilical (SCU) de su hijo para uso autólogo eventual. Usted puede guardar la SCU de su hijo en alguno de los bancos autólogos autorizados en nuestro país o puede usted enviar la SCU de su hijo a cualquier banco de SCU fuera de nuestro país siempre que se cumplan las condiciones que recoge el real decreto ley anteriormente mencionado.
¿Qué requisitos tiene que cumplir un banco de sangre de cordón umbilical para eventual uso autólogo para ser autorizado?
Para que un banco de SCU de estas características pueda ser autorizado debe cumplir las siguientes condiciones:
- Cumplir los requisitos que aparecen especificados en los puntos 2 y 3 del Anexo I del RD Ley 9/2014.
- Desarrollar su actividad sin ánimo de lucro, al igual que los restantes establecimientos de células y tejidos.
- Mantener los mismos estándares de calidad en la obtención, procesamiento y almacenamiento que los bancos de SCU públicos.
- Asegurar que en caso de cese de actividad las unidades de SCU almacenadas serán transferidas a otro banco sin ningún riesgo de pérdida ni deterioro.
- Poner a disposición del Registro Español de Donantes de Médula Ósea (REDMO) todas las unidades almacenadas para que puedan ser utilizadas para tratar a cualquier paciente que necesite un trasplante de SCU y sea compatible con alguna de las unidades almacenadas en el banco.
Usted puede guardar la SCU de su hijo en alguno de los bancos autólogos en nuestro país ubicados dentro del territorio español siempre que se cumplan las siguientes premisas:
- Que el centro donde nazca su hijo cuente con la autorización específica para la extracción de SCU. (Ver Listado)[buscar listado]
- Que el banco donde va a almacenar la unidad de SCU tenga la autorización pertinente para dicha actividad.
- Que exista un acuerdo o convenio entre la maternidad donde nazca su hijo y el banco donde se almacenará la unidad. (Ver Listado)[buscar listado]
Debe conocer que, por Ley, todas las unidades de SCU almacenadas en bancos autólogos que se encuentren ubicados dentro del territorio español quedarán a disposición del REDMO y podrán ser utilizadas para tratar a cualquier paciente que necesite un trasplante de SCU y sea compatible con alguna de las unidades almacenadas.
¿Puedo sacar la sangre del cordón de mi hijo fuera de España?
De acuerdo con el RD Ley 9/2014 usted puede sacar la sangre del cordón umbilical (SCU) de su hijo fuera de nuestro país siempre que lo desee y almacenarlo en un banco en el extranjero, sin embargo deben cumplirse las siguientes circunstancias:
- El centro donde nazca su hijo debe tener una autorización específica para extraer SCU.
- El banco de SCU al que usted envíe la unidad de SCU de su hijo debe estar autorizado para la actividad de almacenamiento.
- Debe existir un convenio o acuerdo entre la maternidad donde nazca su hijo y el banco donde se almacene la SCU de su hijo.
Además, y en el caso de que el banco donde envíe la SCU de su hijo se encuentre fuera de la Unión Europea, deberá solicitarse una autorización de salida de nuestro país de la unidad de SCU de su hijo a la Organización Nacional de Trasplantes.
En este supuesto, (cuando la unidad de SCU de su hijo vaya a ser enviada para almacenamiento a un banco de SCU que se encuentre fuera de la Unión Europea), el banco o compañía intermediaria debe cursar una solicitud al director de la Organización Nacional de Trasplantes para que se le autorice la salida de dicha unidad de SCU de nuestro país. Para ello, junto con la solicitud, deberá presentar:
- Certificación o documento que demuestre que el banco de SCU al que usted vaya a enviar para almacenamiento la unidad de SCU de su hijo está debidamente autorizado para tal actividad.
- Certificación o documento que demuestre la existencia de un convenio o acuerdo entre la maternidad donde nazca su hijo y el banco donde se almacene la SCU de su hijo.
- Serologías de la madre realizadas en el contexto del parto, tal y como exige el RD Ley 9/2014.
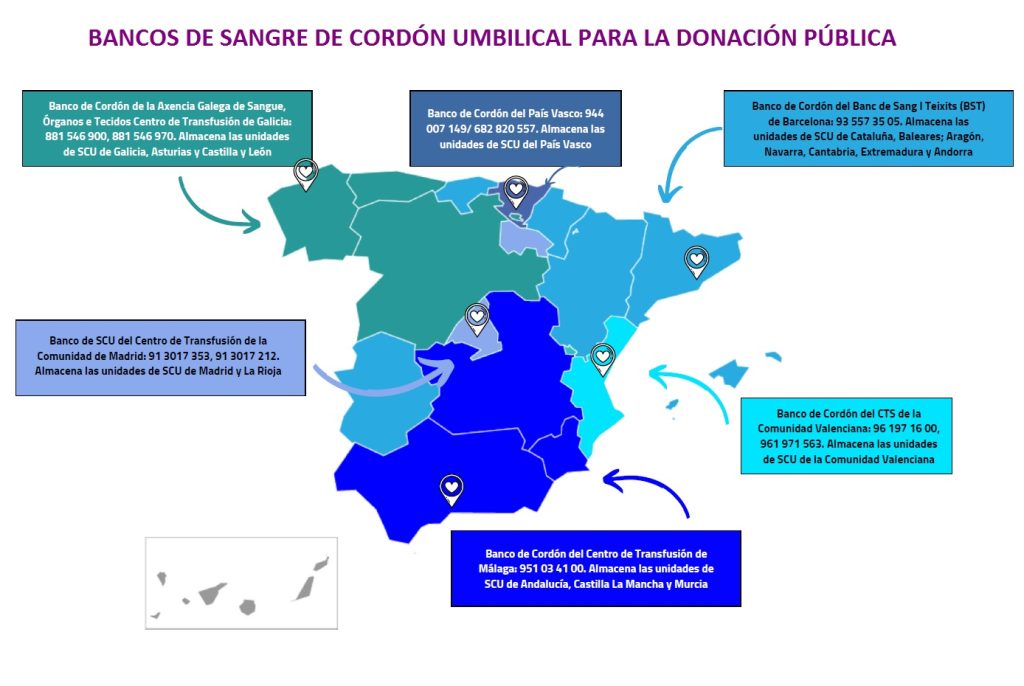 Bancos de sangre de cordón umbilical públicos y maternidades asociadas
Bancos de sangre de cordón umbilical públicos y maternidades asociadas
- Actualizado el 10 de octubre de 2024